Kể từ khi kết thúc khóa đào tạo, tôi đã học được ba kỹ thuật mới để kiểm soát hạ natri máu: DDAVP clamp, sử dụng bicarbonate ưu trương và urê đường uống. Trong khi đó, tôi đã loại bỏ việc sử dụng vaptans khỏi thực hành của mình và cảm thấy thoải mái hơn khi sử dụng saline 3%. Sự kết hợp của các yếu tố này đã biến hạ natri máu từ một thứ đáng sợ thành một thứ có thể kiểm soát được một cách thoải mái. Chương này nhằm mục đích trình bày một cách tiếp cận hiện đại nhất về hạ natri máu, tích hợp các liệu pháp điều trị an toàn và đáng tin cậy nhất.
Gói quản lý ban đầu:
Kẹp DDAVP:
Chẩn đoán và triệu chứng
- Hạ natri máu là một chẩn đoán trên xét nghiệm.
- Cân nhắc lặp lại xét nghiệm trước khi bắt đầu điều trị, đặc biệt nếu nó không phù hợp với tình huống lâm sàng hoặc nếu các chất điện giải khác cũng bị trục trặc. Natri thấp bất thường có thể là kết quả của việc lấy mẫu các chất điện giải ngược dòng từ một đường truyền với dịch truyền giảm trương lực.
Triệu chứng
- Nghiêm trọng:
- Co giật.
- Mê sảng, hôn mê, thoát vị.
- Phù phổi do thần kinh (hình dưới).
- Không nghiêm trọng:
- Buồn nôn ói mửa.
- Đau đầu.
- Sự lú lẫn nhẹ.
- Chóng mặt, dáng đi không ổn định.
- Run, rung giật cơ đa ổ.
- Tăng phản xạ, chuột rút cơ.
Nguyên nhân
Hạ natri máu giả tạo (nồng độ thẩm thấu huyết thanh không thực sự thấp)
- Tăng đường huyết trầm trọng.
- triglycerid > 1.500 mg / dL.
- Nồng độ protein cao (đa u tủy, IVIG).
- Osmoles ngoại sinh:
- Thuốc cản quang.
- Mannitol.
- Maltose (từ IVIG).
- Sorbitol / glycine (dùng để rửa trong phẫu thuật).
Suy thận nặng
- Thường chỉ xảy ra khi GFR <15 ml / phút.
Các tình huống hiếm gặp với lượng nước vào> lượng chất tan
- Rối loạn tâm thần (đặc biệt là trong bệnh tâm thần phân liệt).
- Uống nước rất nhanh (ví dụ, trong trường hợp bắt nạt đàn em, hoặc nạp nước trước khi sàng lọc ma túy).
- Chứng nghiện bia (uống quá nhiều bia với lượng chất tan giảm).
- Bệnh nhân cao tuổi ăn chế độ ăn “trà và bánh mì nướng” (tea-and-toast), hoặc chán ăn (lượng chất tan thấp).
Hạ natri máu giảm thể tích
- Mất ngoài thận
- Mất qua đường tiêu hóa (nôn mửa, tiêu chảy, dẫn lưu ống dạ dày).
- Xuất huyết.
- Đổ mồ hôi, bỏng.
- Mất qua thận
- Thuốc lợi tiểu (đặc biệt là thiazide).
- Bài niệu sau tắc nghẽn.
- Giảm aldosteron hoặc suy tuyến thượng thận (muộn).
- Mất muối não – cerebral salt wasting (có thể là một dạng của giảm aldosteron).
Hạ natri máu đẳng thể tích
- Suy tuyến thượng thận (sớm).
- Suy giáp.
- SIADH
- Thuốc (danh sách này không đầy đủ; khi có nghi ngờ, hãy đánh giá danh sách thuốc bằng Medscape hoặc Epocrates để tìm các thuốc có thể gây bệnh).
- Vasopressin hoặc DDAVP (về mặt kỹ thuật, chúng không kích thích giải phóng ADH, mà là kích thích trực tiếp các thụ thể ADH).
- NSAID.
- Hóa trị (cyclophosphamide, vincristin).
- Tâm thần (thuốc chống loạn thần, SSRIs, thuốc ba vòng, IMAO).
- Thuốc thần kinh (carbamazepine, oxcarbazepine, valproate).
- Oxytocin, bromocriptine.
- Amiodarone
- Opioid
- Thuốc lắc (MDMA).
- Bệnh ác tính (đặc biệt là ung thư biểu mô phổi tế bào nhỏ).
- Rối loạn tâm thần kinh (hầu như bất kỳ loại rối loạn nào).
- Suy hô hấp nặng.
- Đau hoặc buồn nôn (đặc biệt là sau phẫu thuật, hoặc do tập thể dục quá sức, đặc biệt là chạy marathon).
- Thuốc (danh sách này không đầy đủ; khi có nghi ngờ, hãy đánh giá danh sách thuốc bằng Medscape hoặc Epocrates để tìm các thuốc có thể gây bệnh).
Tình trạng phù nề (hạ natri máu tăng thể tích)
- Suy tim với cung lượng tim thấp.
- Xơ gan.
- Hội chứng thận hư.
- Suy thận cũng có thể gây ra điều này, nếu nghiêm trọng.
Các xét nghiệm trong hạ natri máu
Các xét nghiệm cần có trong hạ natri máu chưa rõ nguyên nhân
- Đầy đủ bộ xét nghiệm các chất điện giải trong huyết thanh (bao gồm Ca / Mg / Phos) & glucose.
- Độ thẩm thấu huyết thanh. (Mức độ bình thường hoặc tăng cho thấy tình trạng hạ natri máu giả tạo. Đây là một phát hiện bất thường, nhưng hoàn toàn thay đổi cuộc chơi.)
- Hormone kích thích tuyến giáp (TSH) và nồng độ cortisol.
- Độ thẩm thấu nước tiểu & natri nước tiểu.
giải thích các xét nghiệm: lưu ý thận trọng
- Các thuật toán chẩn đoán truyền thống thường thất bại, vì bệnh nhân thường xuyên bị hạ natri máu đa yếu tố (đặc biệt là bệnh nhân ICU phức tạp). Do đó, bệnh nhân có xu hướng phá vỡ các quy tắc và rơi ra ngoài các hộp (fall outside the boxes).
- Tuy nhiên, các xét nghiệm thường có thể chỉ cho chúng ta đúng hướng. Các xét nghiệm phải luôn được kết hợp với bệnh sử, đánh giá thuốc và thăm khám lâm sàng.
độ thẩm thấu nước tiểu
- Cách ưa thích để đánh giá là đo trực tiếp độ thẩm thấu của nước tiểu. Tuy nhiên, có thể ước tính thô bằng cách xem tỷ trọng của nước tiểu. Tỷ trọng < 1,010 cho thấy nước tiểu loãng, trong khi > 1,010 cho thấy nước tiểu cô đặc. ( 21089176 )
- Nước tiểu cô đặc (độ thẩm thấu nước tiểu > 300 mOsm, tỷ trọng > 1,010)
- Ý nghĩa chẩn đoán
- Hầu hết bệnh nhân hạ natri máu sẽ có độ thẩm thấu nước tiểu > 300 mOsm.
- Điều này không đặc hiệu, tiết lộ tương đối ít về chẩn đoán.
- Ý nghĩa trị liệu
- Nước tiểu cô đặc cho thấy thận vẫn đang giữ nước. Điều này cho thấy rằng bệnh nhân sẽ không tự động điều chỉnh natri của họ.
- Nước tiểu rất cô đặc gợi ý rằng việc truyền dịch đẳng trương có thể làm trầm trọng thêm tình trạng hạ natri máu (vì thận có thể phản ứng bằng cách giữ nước và bài tiết natri, một quá trình được gọi là “khử muối – desalination”).
- Ý nghĩa chẩn đoán
- Ý nghĩa chẩn đoán:
- Thận đang bài tiết nước – đó là những gì nó phải làm! Thận hoạt động bình thường. Điều này gợi ý một trong những tình huống sau:
- (1) Hạ natri máu do lượng nước uống vào >> lượng chất tan ăn/uống vào (xem phần phân biệt màu tím ở trên).
- (2) Một bệnh nhân đang trong giai đoạn hồi phục do bất kỳ nguyên nhân nào khác gây hạ natri máu (ví dụ: bệnh nhân ban đầu bị hạ natri máu giảm thể tích, được hồi sức thể tích trước khi phân tích nước tiểu và hiện đang tự động điều chỉnh nồng độ natri của chính họ.)
- Ý nghĩa điều trị:
- Việc tiết ra nước tiểu loãng sẽ làm cho natri của bệnh nhân tăng lên – vì vậy những bệnh nhân này sẽ tự điều chỉnh nồng độ natri của họ.
- Sản xuất một lượng lớn nước tiểu loãng thường là một dấu hiệu cho thấy natri sắp bị điều chỉnh quá mức.
- Ý nghĩa chẩn đoán:
Natri nước tiểu
- Natri trong nước tiểu thấp (<20 mEq / L) cho thấy:
- Hạ natri máu giảm thể tích do mất thể tích ngoài thận.
- Hạ natri máu tăng thể tích (ví dụ như suy tim, xơ gan).
- Natri nước tiểu trung bình (~ 20-40 mEq / L)
- Điều này đại diện cho một vùng màu xám, không cung cấp thông tin rõ ràng.
- Natri trong nước tiểu cao (> 40 mEq / L) cho thấy:
- Hạ natri máu đẳng thể tích (SIADH, suy giáp, hoặc suy tuyến thượng thận).
- Hạ natri máu giảm thể tích do mất muối ở thận – renal salt wasting (ví dụ như thuốc lợi tiểu, nôn, hoặc mất muối não).
Thách thức dịch đẳng trương
Điều này thường không được khuyến cáo (vì nó có thể làm cho vấn đề tồi tệ hơn). Tuy nhiên, việc bệnh nhân nhận được 1-2 lít tinh thể đẳng trương ngay sau khi biểu hiện là rất phổ biến. Nếu điều này xảy ra, thì phản ứng của bệnh nhân có thể làm sáng tỏ chẩn đoán:
- Natri tăng:
- Điều này cho thấy bệnh nhân có nước tiểu pha loãng (xem phần thảo luận ở trên).
- Natri giảm:
- Điều này chứng tỏ sự hiện diện của nước tiểu đậm đặc (>> 300 mOsm), cũng như thận đang bài tiết muối. Vì vậy, về cơ bản bệnh nhân giữ nước và bài tiết natri (một quá trình đôi khi được gọi là “khử muối”).
- Thông thường, điều này ngụ ý sự hiện diện của SIADH.
Phân tầng nguy cơ
Nói chung, có hai điều cần lo lắng đối với một bệnh nhân bị hạ natri máu. Đầu tiên, tình trạng hạ natri máu có thể trở nên trầm trọng hơn, dẫn đến các biến chứng nghiêm trọng (ví dụ: co giật, phù não và thoát vị). Thứ hai, hạ natri máu được điều chỉnh quá nhanh, sẽ dẫn đến hủy myeline thẩm thấu.
Nguy cơ co giật / thoát vị do hạ natri máu
- (a) Các triệu chứng của hạ natri máu.
- (b) Hạ natri máu cấp.
- (c) Chất nền của não:
- Phụ nữ tiền mãn kinh (có ít không gian trong hộp sọ để não sưng lên).
- Bệnh lý nội sọ (ví dụ tổn thương chiếm chỗ, phù não).
- Rối loạn co giật đã biết.
Nguy cơ của hội chứng hủy myelin thẩm thấu do điều chỉnh nhanh
- (a) Nguyên nhân có thể đảo ngược của hạ natri máu:
- Giảm thể tích máu, suy tuyến thượng thận.
- SIADH do một yếu tố thoáng qua (ví dụ như đau, buồn nôn hoặc do thuốc).
- Các tình huống mà lượng nước uống vào > lượng natri (ví dụ như nghiện bia, chứng khát nhiều tâm lý, chế độ ăn uống “trà và bánh mì nướng”).
- (b) Tính mạn tính & mức độ nghiêm trọng:
- Hạ natri máu nặng, không triệu chứng là đáng lo ngại nhất (đặc biệt là Na < 110 mM).
- Tình trạng hủy myeline thẩm thấu là rất hiếm nếu natri ban đầu > 120-125 mM. ( 31601554 )
- (c) Các yếu tố nguy cơ khác của hội chứng hủy myeline thẩm thấu: ( 30181129 )
- Hạ kali máu (xem thêm bài hạ natri hạ kali máu dưới đây).
- Xơ gan.
- Nghiện rượu.
- Suy dinh dưỡng.
- (d) Tốc độ tăng natri cao:
- Trung bình > 8-10 mM mỗi ngày có thể gây ra hiện tượng hủy myeline thẩm thấu.
- Nguy cơ lớn nhất xảy ra nếu bệnh nhân chuyển từ hạ natri máu mạn tính sang tăng natri máu . Tăng natri máu nên tích cực tránh ở những bệnh nhân đang hồi phục từ tình trạng hạ natri máu.
Bệnh nhân suy dinh dưỡng, nghiện rượu thường sẽ có nhiều yếu tố nguy cơ gây hủy myelin cầu não trung ương (hạ kali máu, xơ gan, nghiện rượu và suy dinh dưỡng).
Gói hạ natri máu ban đầu
Xử trí ban đầu thực sự khá đơn giản:
Những chỉ định cho một liều bolus ưu trương IV:
- Chỉ định mạnh nhất là hạ natri máu có triệu chứng, ví dụ:
- Co giật
- Lú lẫn
- Nhức đầu, buồn nôn, nôn mửa
- Chóng mặt, dáng đi không ổn định, run, rung giật cơ đa ổ
- Liệu pháp ưu trương cũng có thể được xem xét cho những bệnh nhân bị hạ natri máu rất nặng, trong đó bất kỳ tình trạng xấu đi nào nữa có thể đe dọa tính mạng.
Làm thế nào để cung cấp một liều dịch ưu trương:
- (tùy chọn số 1) Bicarbonate ưu trương (thêm về điều này ở đây )
- Bicarbonate ưu trương được định nghĩa ở đây là natri bicarbonate 1 mEq / ml, thường được tìm thấy trong các ống 50 ml. Điều này có lợi thế là nó thường là loại thuốc nhanh nhất để lấy trong khoa cấp cứu.
- Natri bicarbonat 1 mEq / ml có trương lực (tonicity) tương tự như NaCl 6% .
- Một liều điển hình là hai ống (100ml) bicarbonate ưu trương (tương đương với việc cho ~ 200 ml saline 3%, sẽ làm tăng natri huyết thanh lên ~ 3 mM). Đối với những bệnh nhân nhỏ con hơn, 1 hoặc 1,5 ống (50-75 ml) có thể thích hợp hơn (tùy thuộc vào bối cảnh lâm sàng và mức độ khẩn cấp của việc tăng natri).
- Các ống bicarbonate thường nên được truyền chậm (ví dụ: mỗi ống trong 5 phút). Bicarbonate bị chống chỉ định ở những bệnh nhân bị nhiễm kiềm chuyển hóa, do nó sẽ trở nên trầm trọng hơn bởi bicarbonate.
- (tùy chọn số 2) Saline ưu trương
- Saline 3% có thể được cung cấp với liều lượng 2 ml / kg thể trọng (ví dụ: ~ 150 ml).
- Đây là liệu pháp truyền thống để điều trị hạ natri máu.
- Hạn chế chính của saline 3% là thường mất nhiều thời gian để nhận được từ tiệm thuốc.
Theo dõi điện giải lặp lại
- Lập lại bộ xét nghiệm điện giải sau khi dùng liệu pháp ưu trương.
- Mục tiêu là làm tăng Na thêm khoảng 3-5 mM, điều này sẽ dẫn đến cải thiện về mặt lâm sàng.
- Nếu các triệu chứng vẫn còn dai dẳng:
- Nếu natri tăng < 4 mM, thì có thể cần thêm một đợt điều trị ưu trương (với mục tiêu tăng tổng lượng natri lên ~ 4-6 mM).
- Nếu natri đã tăng thêm 6 mM và các triệu chứng vẫn chưa hết, thì hạ natri máu không phải là nguyên nhân gây ra các triệu chứng của bệnh nhân. Đánh giá thêm cho các chẩn đoán khác hoặc vấn đề bổ sung.
Tốc độ tăng mục tiêu
Tốc độ điều chỉnh natri mục tiêu
- Mục tiêu tăng natri thêm 6 mEq/L mỗi 24 giờ (và không quá 8 mEq/L). Lưu ý rằng nếu natri đã tăng thêm 4-6 mM một cách nhanh chóng, thì mức tăng này sẽ được tính trong mức tăng 6 mM mong muốn trong 24 giờ đầu tiên.
- Ví dụ: Nếu bạn tăng natri thêm 6 mM để điều trị hạ natri máu có triệu chứng, thì mục tiêu trong 24 giờ tới là duy trì natri ở mức đó mà không tăng thêm nữa.
- Việc chỉnh sửa quá nhanh có nguy cơ bị hủy myeline thẩm thấu. Điều này cực kỳ suy yếu (debilitating) và sẽ không rõ ràng ngay lập tức – do đó cần phải kiểm soát sự gia tăng natri.
- Điều quan trọng là tốc độ điều chỉnh thực (net rateof correction). Nếu natri được điều chỉnh quá nhanh nhưng sau đó bạn nhanh chóng hạ natri trở lại giá trị mục tiêu thì không sao.
- Đối với những bệnh nhân bị hạ natri máu cấp tính (đã xác định chắc chắn phát triển trong < 48 giờ), tốc độ điều chỉnh natri nhanh hơn có thể an toàn. Ví dụ, hạ natri máu cấp tính xảy ra trong cuộc chạy marathon hoặc sau khi ngộ độc MDMA có thể được điều chỉnh nhanh chóng. Tuy nhiên, ở hầu hết các bệnh nhân đến bệnh viện với tình trạng hạ natri máu, nó nên được coi là mãạ tính và được điều trị phù hợp.
Sinh lý của quá trình điều chỉnh quá mức natri
- Việc điều chỉnh quá mức natri hầu như không bao giờ xảy ra do bác sĩ cho quá nhiều natri clorua.
- Những nguyên nhân phổ biến của sự điều chỉnh quá mức:
- 1) Nguyên nhân cơ bản của hạ natri máu được đảo ngược. Điều này khiến cơ thể đột ngột bài tiết nhiều nước tự do, từ đó khiến natri tăng lên. Hình thức tự động điều chỉnh này cho đến nay là nguyên nhân phổ biến nhất của sự điều chỉnh quá mức. DDAVP clamp có thể được sử dụng để tránh cạm bẫy này (phần tiếp theo).
- 2) Sử dụng KCl, mà không tính đến ảnh hưởng của chất này đối với natri (thông tin chi tiết về điều này bên dưới).
- 3) Điều trị hạ natri máu bằng vaptans (thông tin thêm về điều này bên dưới).
- Ngoài ra, hãy lưu ý rằng việc điều chỉnh quá mức có thể dễ dàng được xử lý nếu nó xảy ra (thêm thông tin về điều này bên dưới ). Những bệnh nhân đã bị điều chỉnh quá mức sẽ ổn nếu natri của họ được hạ xuống ngay lập tức. Những bệnh nhân phát triển tình trạng hủy myeline thẩm thấu là những bệnh nhân đã bị điều chỉnh quá mức và không làm gì nữa cả.
Sử dụng thận trọng các phương trình dự đoán
- Các phương trình có thể được sử dụng để dự đoán ảnh hưởng của một dịch nào đấy đối với mức natri của bệnh nhân (ví dụ: MDCalc ở đây).
- Các phương trình này coi cơ thể như một thùng chứa thụ động tiếp nhận dịch IV và không làm gì với nó. Giả định này sẽ có hiệu quả đối với bệnh nhân suy thận vô niệu.
- Các phương trình tiên đoán sẽ thất bại một cách ngoạn mục nhất đối với những bệnh nhân bị hạ natri máu có thể hồi phục. Trong trường hợp này, bệnh nhân có thể nhanh chóng bài tiết nhiều nước tiểu loãng và do đó điều chỉnh quá mức natri của họ một cách tự nhiên (nhanh hơn nhiều so với dự đoán).
- Ngược lại, các phương trình dự đoán có xu hướng hoạt động tốt hơn nhiều đối với những bệnh nhân dùng DDAVP clamp, bởi vì những bệnh nhân này sẽ không sản xuất nhiều nước tiểu.
- Điểm mấu chốt về các phương trình dự đoán:
- Đây là một nơi khởi đầu tốt để ước tính lượng chất lỏng cần cung cấp trong các tình huống khác nhau. Vì vậy, chúng tôi khuyên bạn nên sử dụng chúng (đặc biệt là kết hợp với DDAVP clamp).
- Các phương trình dự đoán không hoạt động hoàn hảo – vì vậy bạn vẫn cần theo dõi điện giải của bệnh nhân để đảm bảo rằng các liệu pháp điều trị đang hoạt động.
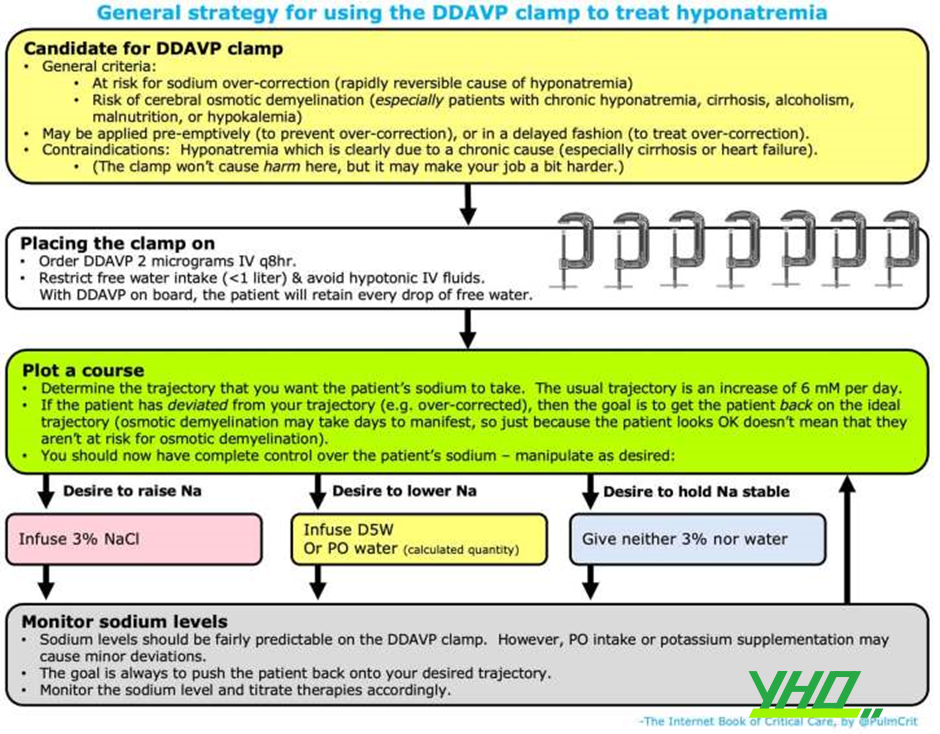
Nguyên nhân có thể đảo ngược nhanh chóng- DDAVP clamp
khái niệm chung
- Phần này thảo luận về việc xử trí các tình huống trong đó mối lo ngại chính là sự điều chỉnh quá mức natri, dẫn đến huy myeline thẩm thấu.
- Các yếu tố nguy cơ của sự điều chỉnh quá mức natri và hủy myeline thẩm thấu đã được liệt kê ở trên .
- Các kỹ thuật DDAVP clamp có thể hữu ích ở những bệnh nhân có nguy cơ cao cho việc điều chỉnh quá mức, hoặc ở những bệnh nhân đã được điều chỉnh quá mức.
Khái niệm chung về DDAVP clamp
- Dùng DDAVP ngăn thận bài tiết nước tự do. Điều này đưa thận của bệnh nhân ra khỏi phương trình, ngăn bệnh nhân tự động điều chỉnh. Về cơ bản, bệnh nhân trở thành một vật chứa thụ động (passive container), với những hành vi rất dễ đoán trước:
- Sử dụng dịch nhược trương (ví dụ như nước, nước trái cây) sẽ làm giảm natri.
- Dùng dịch ưu trương (ví dụ như saline 3%, thuốc viên kali) sẽ làm tăng natri.
- Nếu không có nguyên liệu đầu vào, natri sẽ gần như ổn định.
cách thực hiện DDAVP clamp
- Cho DDAVP 2 microgam IV mỗi 8 giờ.
- Lượng dịch của bệnh nhân phải được kiểm soát chặt chẽ.
- Với DDAVP, nếu bệnh nhân uống quá nhiều sẽ làm giảm natri.
- Để bắt đầu, hãy hạn chế bất kỳ loại dịch nào nhập vào (thức ăn khô thì được). Sau 6-12 giờ, bạn có thể tự do một chút.
- Lưu ý rằng cảm giác khát của bệnh nhân là do hạ natri máu, vì vậy không có cách nào an toàn để loại bỏ điều này ngay lập tức.
- Tính lượng saline 3% cần thiết để đạt được natri mục tiêu của bạn.
- Tìm hiểu xem bạn muốn natri tăng thêm bao nhiêu trong 24 giờ tới.
- Ảnh hưởng của saline 3% đối với natri của bệnh nhân có thể được tính toán bằng phương trình MDCalc này .
- Truyền saline 3% qua tĩnh mạch ngoại vi (bạn không cần đường truyền trung tâm; saline 3% an toàn khi sử dụng ngoại vi).
- Theo dõi điện giải sau mỗi 4-6 giờ để đảm bảo rằng natri đi đúng hướng.
- Nếu natri quá thấp, tăng tốc độ truyền saline 3%.
- Nếu natri quá cao, hãy tính lượng nước tự do cần thiết để giảm natri trở lại mục tiêu theo công thức này. Lượng nước tự do này có thể được truyền vào tĩnh mạch (như D5W) hoặc uống (nếu bệnh nhân có thể uống được).
- Điều này thật nhàm chán, nhưng hiệu quả.
Tháo bỏ DDAVP clamp
- Khi natri gần về mức bình thường (ví dụ > 125 mM), DDAVP clamp có thể được ngừng lại. Khoảng 10 giờ sau, chế độ ăn uống của bệnh nhân có thể được tự do (liberalized) dần dần.
- Một trong hai điều sẽ xảy ra tại thời điểm này:
- (a) Nếu nguyên nhân gây hạ natri máu đã được loại bỏ (ví dụ giảm thể tích tuần hoàn) thì natri sẽ nhanh chóng tăng lên bình thường và ở trong giới hạn bình thường. Bạn đã hoàn tất điều trị.
- (b) Nếu bệnh nhân vẫn còn một nguyên nhân nào đó gây hạ natri máu (ví dụ như SIADH mạn tính), natri của họ có thể bắt đầu giảm trở lại. Tại thời điểm này, họ sẽ cần điều trị duy trì SIADH (ví dụ như furosemide và các viên muối uống, hoặc urê uống).
Thông tin thêm về DDAVP clamp tại đây .
SIADH với nguyên nhân dai dẳng
Phần này mô tả điều trị SIADH với một nguyên nhân đang diễn ra nhưng khó nhận diện hoặc không thể loại bỏ (ví dụ như bệnh ác tính, tổn thương não nặng hoặc do thuốc). Luôn luôn đảm bảo tìm kiếm tất cả các nguyên nhân có thể đảo ngược của SIADH (ví dụ, các loại thuốc được liệt kê ở trên, buồn nôn).
Có hai chiến lược điều trị ưu tiên cho SIADH mạn tính: urê uống hoặc lợi tiểu quai cộng với natri. Trong cả hai trường hợp, hạn chế dịch vừa phải cũng nên được áp dụng.
urê đường uống (aquaresis)
- Ure đường uống đang nổi lên như một liệu pháp tiên phong cho SIADH.
- Thận sẽ bài tiết urê ngoại sinh qua nước tiểu, cùng với nước. Do đó, lượng urê qua đường uống có chức năng như một aquaretic buộc loại bỏ hoàn toàn nước khỏi cơ thể. Khối lượng nước được loại bỏ tỷ lệ với lượng urê được sử dụng, dẫn đến việc loại bỏ nước có kiểm soát và hữu hạn (phương trình trên). Urê thường được đào thải khỏi cơ thể trong vòng ~ 12 giờ.
- Urê đường uống đã được sử dụng cho SIADH trong nhiều thập kỷ ở Châu Âu, và từ lâu đã được khuyến cáo bởi các hướng dẫn của Châu Âu về hạ natri máu. Gần đây, một số nghiên cứu đã xác nhận rằng urê uống là một liệu pháp an toàn và hiệu quả cho SIADH ( 22378162, 30181129 , 30614552 , 30868608 ) .
- Chống chỉ định đối với urê như sau:
- Không có khả năng uống
- Xơ gan với bệnh não gan.
- Suy thận nặng.
- Liều lượng và cách theo dõi được trình bày trong hình bên dưới. (thảo luận thêm về aquaresis ở đây )
- Liều khởi đầu là 15-30 gam (với phạm vi liều dùng 7,5-90 gam / ngày).
Liệu pháp truyền thống: lợi tiểu quai + natri
- Đây là một chiến lược hiệu quả đối với SIADH. Tuy nhiên, nó thường không được ưa chuộng so với urê uống vì những lý do sau:
- Liệu pháp kết hợp phức tạp hơn (nếu liều lượng của thuốc lợi tiểu quai và natri không được cân bằng một cách chính xác, điều này có thể gây ra tình trạng quá tải hoặc cạn kiệt thể tích).
- Liều thường xuyên của thuốc lợi tiểu quai có thể gây đi tiểu nhiều lần vào ban đêm, ảnh hưởng đến giấc ngủ.
- Tuy nhiên, phương pháp điều trị này có thể hữu ích trong những trường hợp chống chỉ định hoặc không có urê đường uống.
- Quan điểm chung:
- (i) Những bệnh nhân này thường ở trạng thái cân bằng natri, vì vậy họ không nên giữ natri. Khi natri được bài tiết, nó sẽ kéo theo nước ra khỏi cơ thể. Lượng nước mất đi bằng tải lượng thẩm thấu của natri chia cho độ thẩm thấu của nước tiểu.
- (ii) Tiếp xúc liên tục với thuốc lợi tiểu quai sẽ rửa trôi gradient nồng độ (wash out the concentration gradient) trong thận, làm giảm độ thẩm thấu của nước tiểu. Vì vậy, mặc dù thận đang “cố gắng” giữ nước, nó ít có khả năng đạt được điều đó hơn. Việc rửa sạch gradient nồng độ trong thận sẽ làm tăng lượng nước được đưa ra khỏi cơ thể do sự sử dụng natri (trong phần #i).
- Những điểm cốt lõi:
- (1) Thuốc lợi tiểu quai (ví dụ như furosemide) nên được dùng đủ thường xuyên để thận không thoát ra ngoài giữa các liều (ví dụ: 20 mg furosemide IV mỗi 6 giờ). Khi bệnh nhân ổn định, nó có thể được giảm dần hoặc ngừng (furosemide sẽ làm tăng hiệu quả của NaCl, nhưng không bắt buộc để nó hoạt động).
- (2) Lượng natri nhập vào tăng lên. Ở những bệnh nhân nặng, điều này thường đạt được khi truyền NaCl 3%. Khi điều trị duy trì mạn tính hoặc trong các tình huống ít khẩn cấp hơn, các viên muối uống cũng có thể được sử dụng (liều thông thường sẽ là 3 gam ngày 3 lần trong bữa ăn).
- (3) Theo dõi cân bằng dịch, để đảm bảo rằng bệnh nhân không bị quá tải hoặc cạn kiệt thể tích.
Suy tim
Những nhận xét chung
- Suy tim hiếm khi gây hạ natri máu nặng nề. Thay vào đó, thường có một lượng natri khá ổn định ~ 120-135 mM.
- Hạ natri máu do suy tim thường là mạn tính và không phải là một tình trạng đe dọa tính mạng.
- Chính xác thời điểm điều trị có lợi là không rõ ràng. Cách tiếp cận tốt nhất để điều trị hạ natri máu mạn tính, không có triệu chứng thường là không đưa ra liệu pháp cụ thể nào để điều trị hạ natri máu. Thay vào đó, trọng tâm chính của điều trị vẫn là suy tim.
- Có nguy cơ khi tập trung quá nhiều năng lượng vào điều trị hạ natri máu và không đủ tích cực để điều trị bệnh suy tim cơ bản. Ví dụ: khoa tim mạch từ chối tiếp nhận bệnh nhân suy tim chỉ do hạ natri máu mức độ trung bình.
Sinh lý học
- Sự tưới máu não không đầy đủ sẽ kích thích não sản xuất hormone chống bài niệu (ADH), dẫn đến giữ nước.
- Như vậy, hạ natri máu trong suy tim là phản ánh của tình trạng kém tưới máu toàn thân . Điều này có thể giải thích tại sao hạ natri máu là một dấu hiệu tiên lượng của kết cục xấu về lâu dài.
Phương pháp điều trị
- Điều này phụ thuộc vào đánh giá lâm sàng về tình trạng tưới máu và thể tích của bệnh nhân. Ví dụ:
- (1) Đôi khi hạ natri máu cấp tính có thể là một đặc điểm của sốc tim (suy giảm tưới máu toàn thân).
- Điều trị ở đây sẽ phụ thuộc vào việc đánh giá huyết động toàn thân.
- Đôi khi giảm tưới máu có thể do suy giảm thể tích – những bệnh nhân như vậy có thể được hưởng lợi từ việc bổ sung thể tích hợp lý.
- Một số bệnh nhân giảm tưới máu có thể được hưởng lợi từ các liệu pháp như inotrope (hoặc ngừng thuốc chẹn beta). Để biết thêm về điều này, hãy xem chương sốc tim .
- (2) Hạ natri máu mạn tính thường liên quan đến quá tải thể tích.
- Đối với những bệnh nhân bị quá tải thể tích rõ rệt, furosemide là một liệu pháp tuyệt vời. Furosemide kích thích sản xuất nước tiểu loãng, làm mất cả nước và natri (nhưng nói chung là nhiều nước hơn natri). Điều này sẽ cải thiện tình trạng thể tích và cũng làm tăng nồng độ natri.
- Đối với những bệnh nhân quá tải thể tích nhẹ và hạ natri máu đáng kể, urê đường uống có thể được xem xét. Urê sẽ làm mất nước tinh khiết (aquaresis), vì vậy nó sẽ làm tăng nồng độ natri kèm ít bị mất thể tích hơn. Hình trên mô tả cách sử dụng urê đường uống.
- Đối với những bệnh nhân bị giảm natri máu và sung huyết kháng trị nghiêm trọng mà không đáp ứng với liều thông thường của thuốc lợi tiểu quai, một sự kết hợp đồng thời của thuốc lợi tiểu quai và saline ưu trương có thể được thử (tức là hyperdiuresis, thường đạt được bằng cách dùng 150 ml saline 3% cộng với 250 mg furosemide IV mỗi 12 giờ).
Xơ gan
Những nhận xét chung
- Xơ gan hiếm khi gây hạ natri máu nghiêm trọng. Tương tự như suy tim, thường có một lượng natri khá ổn định ~ 120-135 mM.
- Điều này thường là mạn tính và không phải là một tình trạng đe dọa tính mạng.
- Chính xác thời điểm điều trị có lợi là không rõ ràng. Cách tốt nhất để điều trị hạ natri máu mạn tính, không triệu chứng có thể là không làm gì cả.
Điều trị
- Cũng như trong suy tim, cần đánh giá cẩn thận tình trạng tưới máu và thể tích.
- Những bệnh nhân hiếm gặp có thể bị giảm thể tích, trong trường hợp này có thể cân nhắc hồi sức thể tích hợp lý.
- Bài niệu bằng furosemide thường là một lựa chọn tốt cho những bệnh nhân bị quá tải thể tích. Furosemide kích thích sản xuất nước tiểu loãng, làm mất cả nước và natri (nhưng nói chung là nhiều nước hơn natri). Điều này sẽ cải thiện tình trạng thể tích và cũng làm tăng nồng độ natri.
- Lactulose đường uống là một lựa chọn tốt cho bệnh nhân mắc bệnh não gan ở bất kỳ mức độ nào. Lactulose gây mất nước qua đường ruột (sẽ cải thiện tình trạng hạ natri máu), đồng thời điều trị bệnh não gan (thêm về điều này ở đây).
- Urê đường uống có thể được xem xét ở những bệnh nhân không có tiền sử bệnh não gan, nhưng việc sử dụng nó ở bệnh nhân xơ gan còn nhiều tranh cãi. Người ta lo ngại rằng urê có thể được chuyển hóa thành amoniac bởi vi khuẩn đường ruột, thúc đẩy sự phát triển của bệnh não gan.
- Nhìn chung, urê có lẽ là thuốc hàng thứ 2 hoặc thứ 3 ở đây (và có khả năng kém hơn lactulose). Nếu sử dụng urê, cần theo dõi chặt chẽ.
Hạ natri máu hạ kali máu
Kali làm tăng trương lực (tonicity) nhiều như natri
- Sử dụng KCl sẽ làm tăng nồng độ natri tương tự như NaCl (chúng có cùng tác động đến trương lực).
- Điều này hơi phản trực giác, vì nồng độ kali không tăng nhiều. Tuy nhiên, sự xâm nhập của kali vào các tế bào được kết hợp với sự thoát ra của natri, do đó nồng độ natri sẽ tăng lên.
- 50 mEq KCl uống sẽ có tác dụng tương tự như 100 ml NaCl 3%.
- Tác dụng của các dạng kali tiêm tĩnh mạch sẽ phụ thuộc chính xác vào cách chúng được bào chế.
Ước tính ảnh hưởng của việc bổ sung KCl đường uống đối với natri huyết thanh
- Tác động của viên kali uống lên natri huyết thanh có thể được ước tính như trên (nếu chúng ta ước tính tổng lượng nước trong cơ thể gần bằng 55% trọng lượng của bệnh nhân).
- Ảnh hưởng này có thể nhiều hơn mong đợi, ví dụ:
- Ở một bệnh nhân rất nhỏ 40 kg, một liều uống 40 mEq KCl có thể làm tăng natri lên ~ 2 mEq / L.
- Sự thiếu hụt kali tăng lên theo cấp số nhân khi nồng độ kali giảm xuống (khám phá thêm ở đây ). Do đó, một bệnh nhân 70 kg với lượng kali 2,5 mM có thể bị thiếu hụt kali ~ 500 mEq. Việc sử dụng lượng KCl này bằng đường uống sẽ làm tăng natri lên ~ 12 mM!
Ý nghĩa lâm sàng
- Bổ sung KCl qua đường uống sẽ có tác động lớn hơn đến natri huyết thanh hơn chúng ta thường nhận thấy. Điều này nên được tính đến ở những bệnh nhân bị hạ kali máu đáng kể.
- Việc không xem xét tác dụng thẩm thấu của KCl là một trong những nguyên nhân dẫn đến tình trạng hạ natri máu bị điều chỉnh quá mức không mong muốn.
- Ở một số bệnh nhân hạ natri máu vừa phải và hạ kali máu vừa phải, bổ sung KCl qua đường uống sẽ giải quyết đồng thời cả hai vấn đề.
Xử trí việc điều chỉnh quá mức natri
Điều chỉnh quá mức đôi khi sẽ xảy ra. Với cách xử trí thích hợp, điều này có thể nhanh chóng được khắc phục và bệnh nhân sẽ ổn.
Quan niệm điều chỉnh quá mức quan trọng # 1 = sự suy giảm chậm trễ
- Điều chỉnh ở tốc độ > 8-10 mM mỗi ngày có thể gây ra hội chứng hủy myeline thẩm thấu (trước đây được gọi là hủy myeline cầu não trung tâm). Đây là một tình trạng suy nhược vĩnh viễn cần phải tránh.
- Tình trạng hủy myeline thẩm thấu không xảy ra ngay lập tức. Vì vậy, nếu bệnh nhân được điều chỉnh quá mức và khám thần kinh vẫn bình thường, điều này không có nghĩa là họ không thể phát triển sớm tình trạng hủy myeline thẩm thấu.
- Ngay cả khi bệnh nhân được điều chỉnh quá mức trông có vẻ ổn, họ vẫn đang gặp rắc rối – và điều này vẫn cần được xử trí tích cực.
Quan niệm điều chỉnh quá mức quan trọng # 2 = bạn cần trở lại đúng hướng
- Điều quan trọng là tốc độ tăng natri trung bình theo thời gian. Vì vậy, nếu natri tăng vọt, điều đó không sao – miễn là sau đó bạn đưa nó trở lại mục tiêu.
- Cách tốt nhất là bắt đầu DDAVP clamp ngay lập tức:
- Bắt đầu DDAVP 2 microgam IV mỗi 8 giờ
- Tính toán lượng nước tự do cần thiết để đưa bệnh nhân trở lại mức natri mục tiêu (bạn có thể sử dụng công thức MDCalc này cho tình trạng thiếu nước tự do). Điều này nên được thực hiện khá nhanh chóng, với mục tiêu đưa bệnh nhân trở lại natri mục tiêu càng sớm càng tốt.
- Theo dõi chặt chẽ natri. Sử dụng nước hoặc natri ưu trương để điều chỉnh natri theo quỹ đạo mục tiêu của bạn.
- Thông tin thêm về DDAVP clamp ở trên và cả ở đây .
Tại sao không sử dụng vaptans
Trong lịch sử, mọi người thường sợ sử dụng saline 3% (nhưng cảm thấy thoải mái hơn khi sử dụng vaptans). Điều này là hoàn toàn ngược. Saline 3% thực sự cực kỳ an toàn. Trong khi đó, các vaptans có một khả năng duy nhất là gây ra tình trạng mất nước và điều chỉnh quá mức. Đây không chỉ là ý kiến của tôi – các hướng dẫn của Châu Âu về hạ natri máu khuyến cáo không nên sử dụng vaptan để điều trị hạ natri máu.
Vaptans gây ra tình trạng đái tháo nhạt không kiểm soát được
- Vaptans chặn các kênh dẫn nước aquaporin trong thận, khiến thận bài tiết nước không kiểm soát. Điều này sẽ bắt chước bệnh đái tháo nhạt do thận. Do đó, sử dụng vaptan là chiến lược ngược lại so với DDAVP clamp.
- Có một số vấn đề với điều này:
- 1) Mất nước không kiểm soát được và không thể dự đoán được. Bệnh nhân có thể điều chỉnh lượng natri của họ nhanh hơn nhiều so với mong đợi.
- 2) Bệnh nhân có thể bị tăng natri máu quá mức. Điều này đặc biệt nguy hiểm liên quan đến nguy cơ hủy myeline thẩm thấu.
- Vaptans cũng rất đắt tiền và một số loại có thể gây độc cho gan. Nhưng những vấn đề này không là gì so với sự thật đơn giản rằng cơ chế hoạt động của vaptans vốn đã nguy hiểm và không kiểm soát được.
- Đừng quên thực hiện hạn chế nước tự do cho tất cả bệnh nhân hạ natri máu (ít nhất là từ sớm, trong khi bụi đang lắng xuống).
- Không sử dụng vaptans. Thật đơn giản, chỉ cần không sử dụng chúng.
- Nếu bạn sử dụng DDAVP clamp, hãy đảm bảo hạn chế việc lượng dịch nhập vào bệnh nhân. Sự kết hợp của DDAVP kèm lượng dịch nhập vào không hạn chế có thể làm trầm trọng thêm tình trạng hạ natri máu của bệnh nhân.
- Bệnh nhân hạ natri máu có triệu chứng nên được điều trị bằng dịch ưu trương (saline 3% hoặc natri bicarbonat ưu trương). Không sử dụng normal saline ở đây, vì nếu bệnh nhân bị SIADH, điều này có thể làm trầm trọng thêm tình trạng hạ natri máu của họ.
- Nếu natri của bệnh nhân tăng quá nhanh, đừng bỏ cuộc (“bệnh nhân ổn, dường như họ đã dung nạp được”). Bệnh nhân có thể trông ổn trong một thời gian, nhưng sau đó bị hủy myeline thẩm thấu. Nếu natri của bệnh nhân đã bị điều chỉnh quá mức, hãy cho họ DDAVP và nước, và giảm natri đến mục tiêu thích hợp.
Going further:
- PulmCrit
- EMCrit RACC (Scott Weingart)
- Severe hyponatremia (CoreEM, Anand Swaminathan)
- Emergency management of hyponatremia (EM Cases, Anton Helman with Melanie Baimel and Ed Etchells)
references
- 21089176 Imran S, Eva G, Christopher S, Flynn E, Henner D. Is specific gravity a good estimate of urine osmolality? J Clin Lab Anal. 2010;24(6):426-30. doi: 10.1002/jcla.20424 [PubMed]
- 22378162 Coussement J, Danguy C, Zouaoui-Boudjeltia K, Defrance P, Bankir L, Biston P, Piagnerelli M. Treatment of the syndrome of inappropriate secretion of antidiuretic hormone with urea in critically ill patients. Am J Nephrol. 2012;35(3):265-70. doi: 10.1159/000336716 [PubMed]
- 24569125 Spasovski G, Vanholder R, Allolio B, Annane D, Ball S, Bichet D, Decaux G, Fenske W, Hoorn EJ, Ichai C, Joannidis M, Soupart A, Zietse R, Haller M, van der Veer S, Van Biesen W, Nagler E; Hyponatraemia Guideline Development Group. Clinical practice guideline on diagnosis and treatment of hyponatraemia. Eur J Endocrinol. 2014 Feb 25;170(3):G1-47. doi: 10.1530/EJE-13-1020 [PubMed]
- 30181129 Rondon-Berrios H, Tandukar S, Mor MK, Ray EC, Bender FH, Kleyman TR, Weisbord SD. Urea for the Treatment of Hyponatremia. Clin J Am Soc Nephrol. 2018 Nov 7;13(11):1627-1632. doi: 10.2215/CJN.04020318 [PubMed]
- 30596344 Peri A. Management of hyponatremia: causes, clinical aspects, differential diagnosis and treatment. Expert Rev Endocrinol Metab. 2019 Jan;14(1):13-21. doi: 10.1080/17446651.2019.1556095 [PubMed]
- 30614552 Lockett J, Berkman KE, Dimeski G, Russell AW, Inder WJ. Urea treatment in fluid restriction-refractory hyponatraemia. Clin Endocrinol (Oxf). 2019 Apr;90(4):630-636. doi: 10.1111/cen.13930 [PubMed]
- 30868608 Nervo A, D’Angelo V, Rosso D, Castellana E, Cattel F, Arvat E, Grossi E. Urea in cancer patients with chronic SIAD-induced hyponatremia: Old drug, new evidence. Clin Endocrinol (Oxf). 2019 Jun;90(6):842-848. doi: 10.1111/cen.13966 [PubMed]
- 31232710 Hoorn EJ, Spasovski G. Recent developments in the management of acute and chronic hyponatremia. Curr Opin Nephrol Hypertens. 2019 Sep;28(5):424-432. doi: 10.1097/MNH.0000000000000528 [PubMed]
- 31601554 Rondon-Berrios H. Therapeutic Relowering of Plasma Sodium after Overly Rapid Correction of Hyponatremia: What Is the Evidence? Clin J Am Soc Nephrol. 2020 Feb 7;15(2):282-284. doi: 10.2215/CJN.04880419 [PubMed]
Cuộc đời thì ngắn, mà nghề thì miên man; cơn bệnh phập phù; kinh nghiệm hiểm nguy, còn quyết định thì thật khó. Người thầy thuốc không phải chỉ chuẩn bị để tự mình làm đúng, mà còn khiến cho bệnh nhân, người đi theo và các yếu tố xung quanh hợp tác hài hòa.
Tham gia Group Telegram và Zalo cùng chúng tôi để nhận thông báo mới nhất cũng như giao lưu - chia sẻ nhé